Le diagnostic de la démence repose sur un entretien avec le patient et un examen physique, (fonctions cognitives, examen neurologique, autonomie, santé mentale).
Les examens : première étape du diagnostic de la démence
Il comprend des examens de base et cliniques. L’examen clinique inclut une anamnèse et un examen physique.
A. Entretien
Le médecin doit instaurer dès le début de l’entretien un climat de confiance, en s’adressant directement au patient chaque fois que son état le permet. Le médecin doit s’assurer que le patient entende, voie et s’exprime clairement (port de lunettes, d’un appareil auditif et d’un appareil dentaire). Le cabinet dans lequel se déroule l’entretien doit être calme et bien éclairé. L’interrogatoire d’un proche est nécessaire si le patient a des problèmes pour communiquer. Le médecin doit néanmoins continuer à interroger le patient, en interprétant ses propos.
L’anamnèse consiste à interroger le patient afin de récolter le maximum d’informations possibles:
- Quels sont les antécédents personnels fournis par le sujet et corroborés par son entourage: a-t-il des antécédents médicaux, a-t-il séjourné à l’hôpital, a-t-il des antécédents familiaux de maladie (par exemple a-t-il un parent proche souffrant de la maladie d’Alzheimer? La recherche d’antécédents médicaux peut avoir sont importance si l’on suspecte une maladie à composante génétique de début tardif telle que la maladie d’Alzheimer.
- Prend-il des médicaments prescrits ou achetés en vente libre ? Certains médicaments (anxiolytiques, hypnotiques, certains antidépressseurs) sont susceptibles de provoquer des troubles cognitifs.
- Quels sont les symptômes fréquemment rapportés par le patient?
- Le patient est-il toujours autonome (ex. prend-il l’autobus tous seul ?, s’habille-t-il tout seul ) ? Un test est effectué pour apprécier la capacité du sujet à accomplir des tâches de la vie quotidienne (à l’aide du questionnaire sur les activités instrumentales de la vie quotidienne) et aux soins personnels (questionnaire sur les activités fonctionnelles).
- A-t-il perdu du poids, se sent-il apathique, dépressif ou confus, a-t-il des pertes de mémoire, a-t-il fait récemment des chutes, souffre-t-il de troubles de la marche et de posture, du sommeil (cauchemars) ? Les observations émises par l’entourage du patient décrivant par exemple le déclin cognitif du patient, sont prises sérieusement en compte par le médecin.
B. Examen physique
Le médecin évalue les capacités mentales et fonctionnelles (c’est-à-dire sa capacité à exécuter des activités physiques de la vie quotidienne).
B1. Examen des fonctions cognitives
Il se fait à l’aide des tests d’évaluation suivants:
- Le mini-examen de l’état mental
- Le test de l’horloge
- Le test des cinq mots
- Les tests de rappel libre et indicé de Grober et Buschke
B2. Examen neurologique
L’examen neurologique comporte l’examen de la motricité, du tonus et de la posture. La recherche d’un syndrome parkinsonien (tremblements de repos, akinésie, hypertonie parkinsonienne) ou frontal (réduction de la capacité d’effectuer un simple mouvement jusqu’à l’akinésie) doit être recherchée systématiquement. Les tremblements de repos -au rythme de 5 par seconde- apparaissent pour un certain degré de relâchement musculaire, et s’effacent lors de l’exécution d’un mouvement volontaire.
C’est à l’extrémité du membre supérieur qu’il débute et qu’il est le plus caractéristique. L’akinésie se caractérise par exemple par une rareté du clignement et la réduction de la mimique, donnant au malade un aspect figé, et une réduction du balancement associé des bras lors de la marche. L’examen met en évidence une difficulté à exécuter de façon rapide des mouvements alternatifs. Par exemple, dans les mouvements de pianotage, on assiste à une diminution rapide de l’amplitude des mouvements pouvant aboutir à un véritable blocage. L’akinésie peut disparaitre provisoirement sous l’influence d’une émotion.
L’examen des réflexes n’est pas seulement une exploration des éléments afférents et efférents de l’arc réflexe. C’est aussi un test qui évalue à un moment précis la réactivité du système nerveux dans son ensemble. L’inhibition des réflexes tendineux achilléens, provoqués par stimulation du tendon d’Achille, est fréquemment observée chez les personnes très âgées. Elle n’indique pas nécessairement une neuropathie périphérique.
B3. Examen de l’autonomie
L’outil le plus utilisé pour évaluer l’autonomie est l’échelle des activités élémentaires de la vie quotidienne (AVQ, en anglais activities of daily living ou ADL) qui explore les activités de base de la vie courante : continence, alimentation, habillement, soins d’hygiène, mobilité, toilette.
Si le sujet paraît autonome, le médecin poursuit de manière plus poussée l’évaluation à l’aide de l’échelle des activités instrumentales de la vie quotidienne (AIVQ, en anglais Instrumental Activites of Daily Living ou AIDL).
En France, la grille AGGIR (autonomie gérontologique, groupes isoressources) donne une note globale d’autonomie qui englobe la capacité du patient à réaliser les différentes actes de la vie quotidienne de manière autonome. Les patients sont ainsi répartis en six groupes ‘iso- ressources’ (GIR), ce qui leur permet de toucher une prestation sociale d’autonomie. La grille AGIR ne permet pas d’évaluer avec précision les besoins particuliers du patient.
La présence d’une perte d’autonomie fonctionnelle doit évoquer l’existence d’une démence car ces tâches utilitaires quotidiennes (par exemple gérer ses finances, utiliser son téléphone, conduire une automobile, faire des achats…) sont essentiellement gouvernées par des fonctions cognitives (jugement, langage, orientation, calcul, mémoire, praxie, planification).
B4. Examen mental
Le médecin doit détecter les signes reflétant un trouble de l’humeur ou une anxiété, corroborés par l’entourage du patient.
Les troubles psychiatriques sont également importants à identifier car ils sont souvent inauguraux dans certaines démences telles que la démence frontotemporale, la maladie d’Alzheimer et la démence vasculaire.
Par exemple, l’anosognosie (méconnaissance par l’individu de sa maladie) apparaît chez certains patients Alzheimer (elle est détectée par l’échelle de Cornell) et dans d’autres démences.
La dépression est considérée comme un diagnostic différentiel de la démence (un état qualifié de pseudodémence). Il est souvent difficile de différencier les deux pathologies (démence et pseudodémence) caractérisées par la présence de symptômes dépressifs. Le diagnostic est posé en prescrivant au malade un antidépresseur (si l’antidépresseur n’a aucun effet sur les troubles cognitifs, cela signifie que le patient souffre d’une démence).
L’existence de troubles comportementaux doit inciter le médecin à évaluer les fonctions cognitives et poser un diagnostic de démence. Mais il doit éviter d’évoquer par erreur une démence. En effet, certains troubles telles que les hallucinations peuvent être provoquées par des médicaments ou à des manifestations délirantes (par exemple le syndrome de Charles Bonnet avec hallucinations visuelles).
Les échelles d’évaluations sont :
- Questionnaire sur les inquiétudes de Penn State
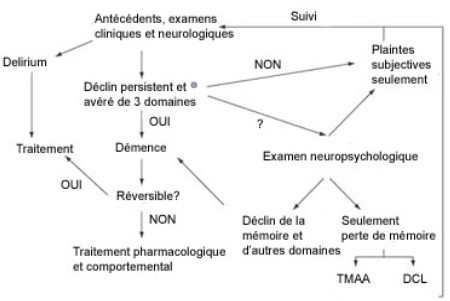
Les critères de diagnostic de la démence
Les critères diagnostiques du manuel diagnostique et statistique des troubles mentaux 4ème Edition (DSM IV) serviront à poser le diagnostic le démence, ou poser un diagnostic différentiel, c’est-à-dire trouver une autre cause à l’origine de ces troubles cognitifs/comportementaux; la confusion mentale peut-être une de ces causes.
A. Apparition de déficits cognitifs multiples, comme en témoigne à la fois :
- Une altération de la mémoire (altération de la capacité à apprendre des informations nouvelles et /ou à se rappeler les informations apprises antérieurement).
- Une (ou plusieurs) des perturbations cognitives suivantes :
- Aphasie : perturbation du langage (difficulté à nommer des objets ou des personnes, un discours vague avec de longues circonvolutions et une utilisation excessive de mots imprécis comme « chose » et « ça.
- Apraxie: altération de la capacité à réaliser une activité motrice malgré des fonctions motrices intactes (les sujets ne peuvent imiter des gestes comme de se coiffer ou exécuter correctement des gestes symboliques comme faire un au revoir de la main. L’apraxie peut conduire à l’impossibilité de tâches d’autonomie essentielles s’habiller, etc.).
- Agnosie: impossibilité de reconnaître ou d’identifier des objets malgré des fonctions sensorielles intactes (des objets, des membres de leur famille ou encore leur propre image dans le miroir).
- Perturbation des fonctions exécutives (faire des projets, organiser, ordonner dans le temps, avoir une pensée abs- traite).
- Les déficits cognitifs des critères A1 et A2 sont tous les deux à l’origine d’une altération significative du fonctionnement social ou professionnel et représentent un déclin significatif par rapport au niveau de fonctionnement antérieur.
- Mise en évidence, d’après l’histoire de la maladie, l’examen physique ou les examens complémentaires que la perturbation est la conséquence physiologique directe de l’une des affections médicales générales figurant sur la liste ci-dessous.
- Les déficits ne surviennent pas exclusivement au cours de l’évolution d’un delirium.
Référence: American Psychiatric association, DSM-IV, Manuel diagnostique et statistique des troubles mentaux. Traduction française, Paris, Masson, 1996.
L’étiologie de la démence
Lorsque le diagnostic de démence est posé, il faut rechercher l’étiologie, c’est-à-dire les causes et facteurs à l’origine de la maladie.
Le médecin étude la manière dont les troubles se sont installés, leur évolution depuis l’apparition des premiers signes, l’existence de signes accompagnateurs (troubles moteurs, psychologiques et comportementaux tels que des hallucinations), le profil des troubles neuropsychologiques, la détection d’anomalies cérébrales par neuroimagerie (en particulier des lésions cérébrovasculaires caractéristiques d’une démence vasculaire). D’autres examens complémentaires peuvent être utiles au diagnostic étiologique.
Fiabilité du diagnostic de la démence
Si le médecin émet un doute sur le diagnostic de démence, un autre diagnostic peut être posé dans les 6 mois.
Cependant, et malgré une démarche clinique rigoureuse, un quart des diagnostics posés sont infirmés par l’étude post-mortem du cerveau du patient, qui détermine in fine le diagnostic.
Les autres causes possibles à l’origine des troubles de mémoire
Si le patient se plaint de troubles de mémoire isolés et non avérés (c’est-à-dire non validés par des tests neuropsychologiques), le médecin doit dépister l’existence de troubles anxieux et/ou dépressifs, ou interroger le patient sur la prise de médicaments délétères.
Chez ceux souffrant de déclin cognitif léger avec troubles de mémoire validés par des tests neuropsychologiques, le patient doit être suivi régulièrement car l’évolution vers la démence est fréquente (environ 15% des patients souffrant de déficit cognitif léger développent par an
une démence). Dans certains cas, ces troubles mnésiques peuvent être également provoqués par des médicaments avec des effets secondaires par un trouble de l’humeur.
Voici une liste de médicaments pouvant entraînés des troubles cognitifs et comportementaux:
- Médicaments avec des effets anticholinergiques tels que des antiparkinsoniens (ex. amantadine).
- Anti-épileptiques (ex. phénobarbital).
- Antidépresseurs tricycliques (confusion, désorientation, délire).
- Hypnotiques (ou somnifères).
- Antihistaminiques.
- Antihypertenseurs centraux.
- Benzodiazépines (traitement supérieur à un mois).
- Sevrage aux benzodiazépines.
- Cimétidine (un antihistaminique pouvant provoquer un état confusionnel, spécialement chez les sujets âgés et en cas d’insuffisance rénale sévère).
- Corticoïdes.
- Digitaliques.
- Isoniazide (antibiotique pouvant provoquer une confusion).
- Lithium (régulateur de l’humeur pouvant provoquer une confusion et une perte de mémoire).
- Myorelaxants (ex. baclofène; provoquent de rares troubles telles que des hallucinations, une euphorie et une confusion mentale).
- Antipsychotiques (confusion, troubles de mémoire).
- Opiacés (morphine).
- Quinidine (troubles visuels ou auditifs).
- Théophylline.
- Abus d’alcool (ou sevrage à l’alcool).
Tests de laboratoire et neuroimagerie
Des examens de neuroimagerie et de laboratoire sont ensuite réalisés lorsque le diagnostic de démence est probable, afin d’exclure toute forme réversible de déclin cognitif et d’affiner le diagnostic.
Les tests de laboratoire ainsi sont destinés à identifier les causes réversibles, les lésions focales (localisées) affectant la substance blanche observées dans la démence vasculaire, ainsi qu’une atrophie du lobe temporal médian caractéristique d’une maladie d’Alzheimer.
L’IRM (imagerie par résonance magnétique) permet d’observer une atrophie cérébrale dont la topographie oriente vers l’étiologie de la démence :
- Maladie d’Alzheimer : une atrophie temporale médiale prédominante.
- Démence frontotemporale : une atrophie frontale et temporale antérieure marquée, ainsi qu’une atrophie temporale médiale moindre que celle observée dans la maladie d’Alzheimer.
- Démence vasculaire : présence de lésions focales (lacunes), petits saignements (infarctus) et anomalies de signal de la substance blanche.
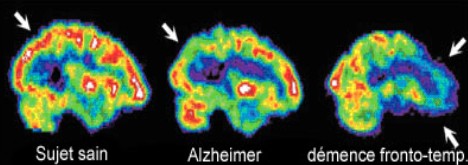
La tomographie par émission de positons (TEP) ou la tomographie par émission mono- photonique (SPECT) sont utiles pour différencier la maladie d’Alzheimer (anomalies fonctionnelles marquées des lobes pariétaux et temporaux bilatéraux) d’un vieillissement normal ou d’une dégénérescence fronto-temporale (figure 3), mais elles ne sont pas nécessaires dans l’évaluation de la démence. La tomographie à émission de simples photons (TEMP) et la TEP sont également utilisées pour distinguer la démence à corps de Lewy de la maladie d’Alzheimer, en utilisant le transporteur de la dopamine (DATscan®).